Хиатална херния наричаме навлизането на коремни органи в гръдния кош през хиаталният отвор на диафрагмата, през който нормално преминава хранопровода. При определени обстоятелства този отвор се разширява и в гръдната клетка може да навлезе стомах, дебело черво и други коремни органи.
Въпреки, че съществуването на хиатална херния е описано в ранните медицински текстове, сериозно внимание на това състояние се обръща едва през миналия век поради асоциирането му със гастроезофагеалната рефлуксна болест (ГЕРБ) и неговите усложнения. Съществува и връзка между наднорменото тегло и наличието на хиатална херния. Тя често не предизвиква симптоматика и се открива случайно. В редки случаи може да се развият животозастрашаващи усложнения.
Хранопровода преминава през диафрагмалния хиатус между крачетата на диафрагмата за да достигне стомаха. Диафрагмалния отвор е дължина около 2 см. и е изграден от мускулно-апоневротични влакна от крачетата, започващи от двете страни на гръбначния стълб, минаващи около хранопровода и включващи се в сухожилния център на диафрагмата. Размерът на хиатуса не е постоянна величина – той се стеснява при повишаване на интраабдоминалното налягане, например при вдигане на тежести и кашляне.
Навлизането на хранопровода в стомаха става непосредствено под диафрагмата под остър ъгъл. Последните му 3-5 см са наречени долен езофагеален сфинктер (ДЕС). Този сфинктер е само функционален, а не анатомичен - при измерване на налягането в хранопровода (манометрия) в тази зона се установява високо налягане. Горната му част нормално лежи в областта на хиатуса, а долната – в коремната кухина. Коремната част на хранопровода е покрита от фибрознен слой съединителна тъкан, наричан френоезофагеален лигамент, който фиксира ДЕС под диафрагмата. Всяко внезапно повишаване на интраабдоминалното налягане въздейства върху коремната част на ДЕС и води до повишаване на сфинктерното налягане, предотвратявайки по този начин връщането на стомашно съдържимо към хранопровода. Острият ъгъл, който се образува между стомаха и крайната част на хранопровода (т. нар. ъгъл на Хис) действа като клапа и също не позволява рефлукс.
Гастроезофагеалното съединение действа като бариера срещу киселото стомашно съдържимо чрез комбинация от механизми, предотвратявайки въздействието му върху хранопровода. Компонентите на тази бариера са крачетата на диафрагмата, ДЕС и ъгъла на Хис. Наличието на хиатална херния компрометира антирефлуксната бариера – налягането в областта на ДЕС намалява, нарушава се и очистването на хранопровода от киселото съдържимо. Пациентите с хиатални хернии имат по-дълга транзиторна релаксация на ДЕС особено през нощта. Съвкупността от тези фактори значително увеличава времето на въздействие на солната киселина върху езофагеалната мукоза.
Продължителното дразнене на хранопровода от киселото стомашно съдържимо може да доведе до скъсяването му вследствие на фиброзиране на надлъжните мускулни влакна и така да предразположи придърпване на стомаха в гръдния кош.
Значително по-често се среща в развитите страни. Честотата на хиаталната херния се увеличава с възрастта, от 10 % при хора под 40 г. до над 70 % при тези над 70 г. Това се обяснява със загубата на еластичност и отслабването на мускулите с напредването на възрастта. С намаляване на тъканната еластичност, гастроезофагеалното съединение може да не се върне на нормалното си място под диафрагмата след преглъщане. Загубата на мускулен тонус около диафрагмалния отвор може да доведе до разширяването му.
При пациенти с болестно затлъстяване повишеното интраабдоминално налягане предразполага към преминаване на коремни органи в гръдния кош.
Хиаталните хернии стават все по-големи с времето, като е възможно целият стомах да навлезе в гръдния кош. Рискът от заклещване, волвулус и перфорация достига до 5 %. Това усложнение е потенциално летално и се налага оперативно лечение. Поради високата смъртност, свързана с това усложнение, се препоръчва планово оперативно лечение при диагностициране на това заболяване.
Хиаталната херния се среща значително по-често при жени. Това се обяснява със силите, действащи върху гастроезофагеалната зона по време на бременност и раждане.
Хиаталните хернии биват четири типа:
Тип I (плъзгаща) > 90 %– гастроезофагеалното съединение е над диафрагмата, поради некомпетентност на френоезофагеалната мембрана.
Симптомите при този тип хернии са същите както при ГЕРБ:
- парене зад гръдната кост
- регургитация на кисели материи в устата
- дисфагия (при доброкачествена стриктура)
- болки в гърба ( пенетриращи язви при Баретов хранопровод)
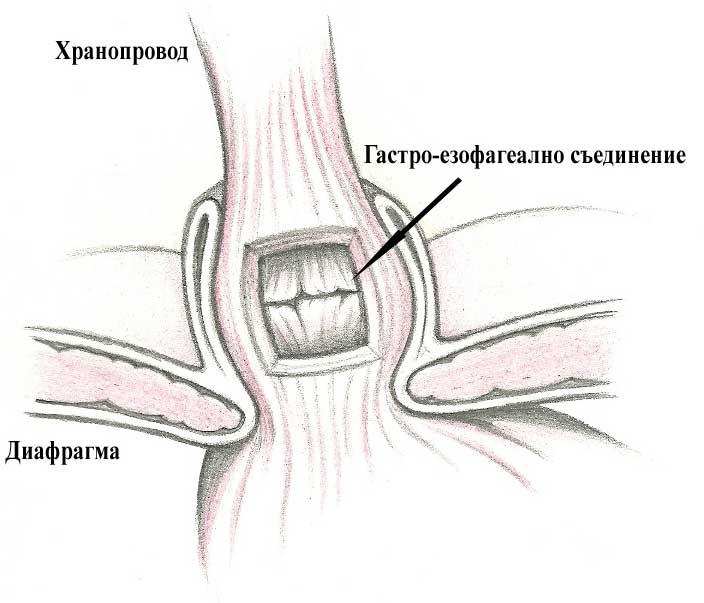
Тип II (параезофагеална) – гастроезофагеалното съединение остава интраабдоминано, а част от стомаха, най-често фундуса преминава покрай него и се разполага вътрегръдно. В тези случаи симптоматиката е свързана с притискане на сърцето (сърцебиене) и белия дроб (задух)
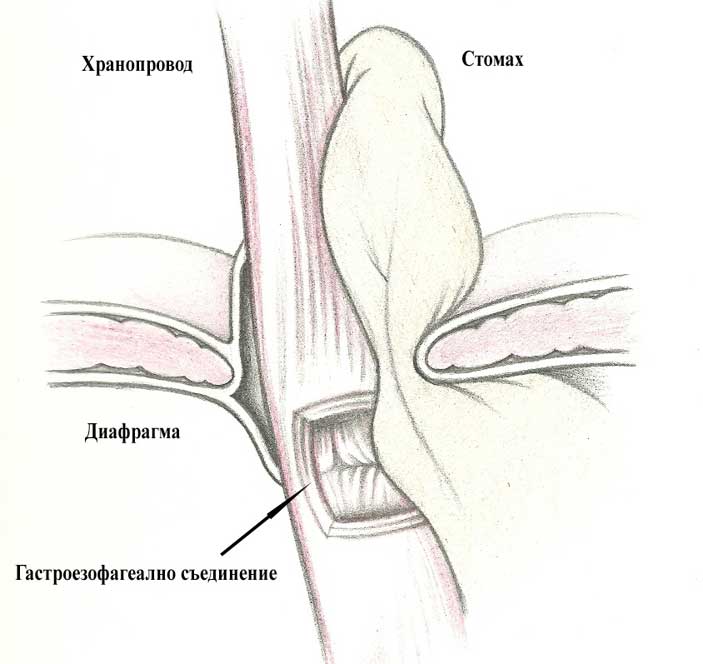
Тип III (смесен) – гастроезофагеалното съединение заедно с част от стомаха се намира в гръдния кош – симптоми от притискане и ГЕРБ
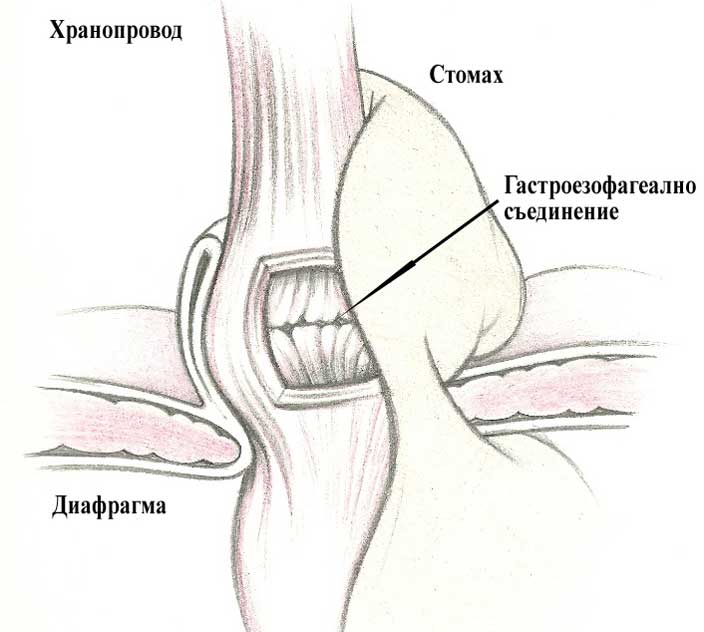
Тип IV – в херниалния сак освен стомах има и други интраабдоминални органи
Повечето пациенти нямат оплаквания, но хиаталната херния предразполага към ГЕРБ или влошава симптомите на вече наличен рефлукс.
Пациентите могат да имат рефлукс и без наличие на хиатална херния. Болката при хиатална херния наподобява по характер и локализация сърдечни заболявания. Често има задух и сърцебиене.
Няма ясно изразена връзка между размера на хернията и тежестта на симптомите.
Усложнения, специфични за хиатални хернии:
• Хранопроводни усложнения – кървене вследствие на езофагит, повърхностни ерозии (т. нар.) язви на Cameron) или по-дълбоки язви, водещи до желязо-дефицитна анемия. Честотата на големи хиатални хернии при пациенти с желязо-дефицитна анемия е 6 – 7 %. Масивни кръвоизливи са редки, но потенциално летални
• Нехранопроводни усложнения – инкарцерация (заклещване)
Внезапната остра болка в гърдите и горната част на корема, комбинирана с гадене без неспособност за повръщане и невъзможност за поставяне на назогастрална сонда се нарича триада на Borchardt и е показателна за това усложнение. Налага спешно оперативно лечение.
За поставяне на диагнозата и определяне на типа хиатална херния се използват основно образни и ендоскопски методи:
Рентгенографии на хранопровод и стомах с Бариев контраст
В много случаи хиаталните хернии се откриват случайно при обзорни рентгенографии на гръден кош по друг повод. Използването на Бариев контраст обаче позволява добра анатомична ориентация и дава информация за големината на херниалния сак и дефекта.
Типични находки са разширяването на крайната част на хранопровода при Тип I хернии, разширен хиатален отвор, наличие на гънки от стомаха над диафрагмата, както и рефлукс на контраста към хранопровода.
Контрастното изследване позволява отдиференцирането на различните типове хернии.
Фиброгастроскопия
При Тип I диагнозата се поставя още при преминаването през дисталната част на хранопровода, като се вижда гастроезофагеалното съединение, и диафрагмалния отвор под него. При Тип II гастроезофагеалното съединение се намира на нормалното си място, но след преминаване на фиброскопа през диафрагмалния хиатус и оглед на стомаха се вижда пролабиране на част от него към гръдния кош.
Ендоскопското изследван позволява да се диагностицират усложнения, като ерозивен езофагит, язви в хиаталната херния, Баретов хранопровод, тумори.
Езогафеална манометрия и Ph-метрията
Тези методи имат малка сензитивност по отношение диагностиката на хиаталните хернии, но дават информация за функцията на ДЕС
Неоперативно лечение:
- Промяна в начина на живот, водещи до намаляване на ГЕРБ симптоматиката – спиране на пушенето, намаляване на приема на кофеин, лека храна в следобедните часове, повдигане на горната част на тялото при спане.
- Антиацидни медикаменти – H2-блокери, блокери на протонните помпи (PPI)
- Медикаменти, подобряващи езофагеалния и стомашния мотилитет
- Корекция на желязо дефицитната анемия
Най-ефективната медикаментозна терапия са PPI – понасят се добре, с редки странични ефекти – главоболие, диария, коремни болки. Могат да бъдат използвани дълго време, въпреки че употребата им се свързва с появата на стомашни полипи – доброкачествени хиперпластични образувания, които не малигнизират.
Оперативно лечение:
При хиаталните хернии могат да се използват три достъпа – трансторакален (гръден), отворен трансабдоминален ( коремен) и миниинвазивен (лапароскопски).
Основното предимство на трансторакалния достъп е възможността за работа върху гръдната част на хранопровода, особено в случаите с „къс хранопровод” – прилагането на техники за удължаването му е лесно (например гастропластика по Collis). Недостатъците са свързани основно с разреза и местоположението му – болка, необходимост от гръдни дренажи, необходимост от разделна интубация, по-дълъг престой, по-висок риск от белодробни усложнения и технически по-трудна фундопликация.
Трансабдоминалния отворен достъп е подходящ основно при спешни състояния, тъй като се ползва от всички хирурзи и подготовката за него е най-кратка. Има множество недостатъци, както и трансторакалния достъп, свързани с разреза. Осен това визуализацията и работата в долната част на медиасинума са много по-трудни при лапаротомия и вероятността от увреди на съседни органи и структури е значително по-голяма. Предизвикателството е още по-голямо при пациенти с наднормено тегло.
Лапароскопския достъп набира все по-голяма популярност, тъй като комбинира предимствата на лапаротомията (по-лесен достъп) с тези на торакотомията (по-добрата визуализация на хиаталния отвор и долния медиастинум). Повечето пациенти с хиатални херни са възрастни, така че лапароскопската операция е още по-привлекателна, тъй като намалява честотата на усложненията и смъртността в най-високо рисковата група болни. Нерандомизирани клинични проучвания, сравняващи пациенти, оперирани с лапароскопия или лапаротомия показват значително по-малка кръвозагуба, по-кратък престой, и по-малка нужда от интензивно лечения при миниинвазивния достъп. Честота на усложнения след лапароскопска операция варират от 0 % до 14 % със смъртност 0,3 %, а при отворена операция са съответно от 5 % до 25 % и смъртност между 1 % и 2 %. Качеството на живот след лапароскопия също е по-добро,а удовлетворението сред пациентите – по-голямо.
Основните техники, които се прилагат за лечение на ГЕРБ и хиатални хернии са:
* Nissen
Може да бъде осъществена както отворено, така и лапароскопски.
След освобождаване на херниалния сак и дисекция на крайната част на хранопровода се редуцира размера на хиаталния отвор чрез шев на крачетата на диафрагмата. След това се оформя 360о маншон от фундуса на стомаха около гастроезофагеалното съединение.
Като разновидност се прилагат предна 180о хемифундопликация по Dor или задна 180о по Toupet.
* Belsey Mark IV
Техника с трансторакален достъп. Налагат се два реда шевове между хранопровода и фундуса на стомаха, които се затягат последователно, като по този начин се възстановява зоната с високо налягане под диафрагмата. Следва шев на крачетата на диафрагмата, за да се коригира разширения хиатален отвор.
* Hill
Техника с коремен достъп. Налагат се шевове, минаващи през предната и задната част на кардиата на стомаха и през преаортната фасция или lig. arcuatum (мястото на сливането на двете крачета на диафрагмата зад хранопровода). При затягането им ъгъла между хранопровода и стомаха става по-остър и антирефлуксния механизъм се засилва.
Оперативните антирефлуксни техники премахват симптомите на ГЕРБ при 90 % от пациентите. В повечето случаи изборът на техника зависи от това, коя хирургът владее най-добре. Най-предпочитаната техника е лапароскопската фундопликация по Nissen.
Имате още въпроси и неясноти?
Обадете се!
д-р Антони Филипов


